Виразкова хвороба
ВСТУП
Виразкова хвороба - хронічне рецидивне захворювання, найхарактернішим проявом якого є утворення виразкового дефекту на слизовій оболонці. Серед гастроентерологічних захворювань даній патології належить одне з основних місць.
Захворювання трапляється у всіх регіонах світу. Від 2 до 5% населення країн Західної Європи, США страждають на виразкову хворобу.
Виділено дві основні нозологічні форми виразкової хвороби: пептична виразка дванадцятипалої кишки й пептична виразка шлунка, що мають розходження в патогенезі й клінічному перебігу.
Локалізація виразок у дванадцятипалій кишці більш часта, ніж у шлунку. У європейських країнах і країнах СНД співвідношення захворюваності виразковою хворобою дванадцятипалої кишки й виразковою хворобою шлунка становить 4:1. Міське населення хворіє в 2-3 рази частіше сільського. Більшість хворих на виразкову хворобу (70-80%) захворюють у молодому (25-40 років) віці.
Для виразкової хвороби характерні сезонні загострення, які у 10-15% випадків закінчуються перфорацією. Під перфорацією прийнято розуміти прорив виразки у вільну черевну порожнину з надходженням у неї шлунково-дуоденального вмісту. Це одне з найтяжчих ускладнень виразкової хвороби, що призводить до швидкого розвитку перитоніту та потребує невідкладного оперативного втручання.
Післяопераційна летальність при перфоративній виразці протягом багатьох років залишається високою й досягає більше 5%. Основними причинами високої летальності є пізнє звернення за медичною допомогою, несвоєчасна діагностика, тактичні й технічні помилки при виконанні хірургічного втручання, неадекватне лікування хворих в післяопераційному періоді.
Переліченні вище фактори визначають актуальність проблеми лікування хворих з перфоративною виразкою.
ЕТІОПАТОГЕНЕЗ
Сучасні погляди на патогенетичні аспекти утворення виразки виникли не безпідставно. В їх основі лежить праця багатьох вчених.
Була запропонована велика кількість теорій виникнення й розвитку виразкової хвороби. Кожна з цих теорій по своєму пояснює процес виразкоутворення.
Bernard (1856) і Quincke (1878) причиною виразкоутворення вважають підвищену активність дії соляної кислоти й пепсину. У цей час дія кислотно-пептичного фактора в патогенезі виразкової хвороби вважається безперечним. Особливо це має відношення до випадків виразкової хвороби дванадцятипалої кишки.
Механічна теорія Aschoff (19I2) пояснює виразкоутворення такою обставиною, що виразки шлунка частіше локалізуються в зоні найбільшої травматизації його стінки – по малій кривизні, де контакт із проковтнутою їжею більш тривалий і дія, що ушкоджує її, виражена більш значно.
Virchow запропонував теорію виразкоутворення, в основу якої був покладений судинний фактор (виразковий дефект у шлунку або дванадцятипалій кишці утворюється внаслідок порушення кровопостачання стінки органа. Причинами цього можуть бути атеросклероз, тромбоз або емболія артеріальної судини, по якій здійснюється кровопостачання даної ділянки. У результаті ішемізирована ділянка стінки органа, що втратив захисні властивості, легко перетравлюється шлунковим соком – утворюється виразка).
Запальна теорія Konjetzny (1925) стверджує, що попередній гастрит значно послабляє регенераторні властивості слизової оболонки шлунка й надалі може призвести до утворення виразки.
Провідна роль нервово-психічного фактора в етіології та розвитку виразкової хвороби очевидна. Своє підтвердження вона отримала у працях Selye. Відповідно до теорії стресу Selye будь-який подразник – стрес (нервово-психічний, фізичний, інфекційний та ін.) веде до підвищення продукції гормонів передньої частки гіпофіза і кори наднирникових залоз, які підсилюють шлункову секрецію, що, у свою чергу, призводить до виразкоутворення.
Hollander вважає виникнення виразки наслідком порушення секреції слизу й ушкодження клітин, що її виробляють.
У 80-х роках XX ст. з біоптата слизової оболонки шлунка виділена бактерія, що одержала назву Helikobakter pylori. Встановлено, що Helikobakter pylori продукує ферменти, які деструктивно впливають на тканині шлунка й дванадцятипалої кишки.
Є всі підстави стверджувати, що Helikobakter pylori відіграє роль в етіології виразкової хвороби.
Із сучасних позицій патогенез виразкової хвороби розглядається як результат порушення рівноваги між факторами агресії (соляна кислота, пепсин, порушення евакуації зі шлунка, дуоденогастральний рефлюкс, хелікобактерна інфекція, аліментарні фактори) і захисту слизової оболонки шлунка й дванадцятипалої кишки за рахунок посилення перших і зниження других. Захисні механізми включають: шар слизу, що примикає до епітелію, лужний секрет епітелію (бікарбонати), інтенсивний кровотік у слизовій оболонці, здатність епітелію до швидкої регенерації, простагландини, що захищають клітини, імунний захист.
У різні фази травлення рівновага між названими факторами здійснюється злагоджено. Вважається, що при виразковій хворобі з локалізацією виразки в антральному відділі шлунка й дванадцятипалої кишки (пілородуоденальна виразка) превалюють фактори агресії, при локалізації виразки в тілі шлунка визначальне значення має ослаблення факторів захисту. У стінці шлунка або дванадцятипалої кишки при виразковій хворобі відбуваються одночасно два процеси: деструкція стінки під впливом факторів агресії та репарація, обумовлена впливом захисних сил організму.
Основним фактором, що призводить до виникнення перфорації, є загострення виразкової хвороби, яке супроводжується прогресуючою перевагою процесу деструкції над процесом репарації зі швидким розвитком некрозу стінки шлунка.
Іншими факторами, що сприяють перфорації є вживання алкоголю, переповнення шлунка їжею, надмірна фізична напруга, травма, негативні емоції.
Лише в окремих випадках перфорація виникає без попередніх ознак, серед повного благополуччя («німа» перфорація). Подібні випадки пояснюють гострими нейродистрофічними змінами в стінці органа.
У 50,7 % випадків перфорують виразки дванадцятипалої кишки, у 42,8 % — виразки пілоричного відділу шлунка, у 4,8 % — виразки малої кривини тіла шлунка і в 0,7 % — виразки кардії.
Виразки, які лежать на передній стінці шлунка й дванадцятипалої кишки, частіше дають перфорацію із загальним перитонітом, тоді як виразки на задній стінці — перфорацію з адгезивним запаленням.
ПАТОМОРФОЛОГІЯ ВИРАЗКИ
Хронічну виразку потрібно відрізняти від ерозій (поверхневих дефектів слизової оболонки), які загоюються без утворення рубця. Хронічні виразки мають різний розмір – від декількох міліметрів до 5-6 см і більше, проникають глибоко в стінку до м'язового і навіть серозного шару, здатні пенетрувати у поряд розміщені органи чи перфорувати у вільну черевну порожнину, руйнувати кровоносні судини, які знаходяться у зоні виразкового дефекту, та викликати масивні кровотечі. Такі виразки проходять з утворенням рубцевої тканини на її краях (кальозна виразка). Рубцеві зміни навколо виразки деформують складки слизової оболонки, викликаючи конвергенцію їх до країв виразки. У слизовій оболонці поряд з виразкою виявляють хронічне запалення (дуоденіт, гастрит). При загоюванні виразки утворюються рубці, які деформують шлунок та дванадцятипалу кишку, викликаючи інколи її стеноз.
КЛАСИФІКАЦІЯ
(Савельєв B.C., 1986)
За етіологією:
· виразкові;
· невиразкові.
За локалізацією:
· Виразки шлунка: кардіальні, тіла шлунка, передньої й задньої стінок, антральні, великої й малої кривизни,препілоричні, пілоричні.
· Виразки дванадцятипалої кишки: передньої стінки; задньої стінки.
За перебігом:
· перфорація у вільну черевну порожнину;
· прикрита перфорація;
· атипова перфорація (перфорація задньої стінки шлунка або дванадцятипалої кишки, перфорація в поєднанні з кровотечею, перфорація післяопераційних пептичних виразок).
За періодами:
· період шоку (перші 3-6 годин);
· період уявного благополуччя (між 7-12 годинами після перфорації);
· період перитоніту (через 10-12 годин).
КЛІНІКА І ДІАГНОСТИКА ПЕРФОРАТИВНОЇ ВИРАЗКИ
Діагностика типових випадків перфорації виразок ускладнень не викликає. Мондор виділив симптоми, характерні для перфоративної виразки: різкий біль, напруження м'язів передньої черевної стінки, виразковий анамнез.
Гострий, раптово виникаючий, "кинджальний" біль у животі (симптом Делафуа) вважається провідною ознакою перфоративної виразки. Спочатку біль локалізується в епігастрії, потім, у міру розвитку захворювання, поширюється по всьому животу. Напад болю настільки інтенсивний, що у ряді випадків супроводжується больовим шоком.
Іноді біль іррадіює у ділянку ключиці або лопатку, частіше - праву (симптом Елекера).
Напруження м'язів передньої черевної стінки при пальпації характерне й буває настільки виражене, що доречно назвати такий живіт "дошкоподібним" (симптом Крювельє). Виняток можуть становити хворі похилого віку.
Виразковий анамнез у більшості випадків допомагає правильній діагностиці, однак нерідкі випадки так званих "німих" перфорацій.
Блювання може бути рефлекторним (раннім) і пізнім на стадії перитоніту як наслідок інтоксикації й паралітичної непрохідності кишечника. Наслідками вираженої гіповолемії є спрага, сухість слизових рота й губ.
Положення хворого вимушене, частіше - на правому боці з приведеними до живота коліньми. Рухи викликають посилення болю у животі. Шкірні покриви бліді.
Характерними вважаються такі симптоми:
симптом Чугаєва - виникнення поперечних шкірних складок на передній черевній стінці вище пупка відповідно перетинок прямих м'язів живота;
симптом Вігіацо - наявність підшкірної емфіземи у ділянці пупка характерна для атипових перфорацій виразок задньої стінки дванадцятипалої кишки й кардіального відділу шлунка в заочеревинну клітковину.
Симптом Де Кервена - за наявності значної кількості ексудату в черевній порожнині при перкусії визначається вкорочення перкуторного звуку в пологих місцях живота.
Симптом Жобера - зникнення "печінкової тупості" при перкусії через скупчення вільного газу у верхніх відділах черевної порожнини.
Симптом Менделя - виникнення або посилення болю у вогнищі запалення при легкому постукуванні кінчиками пальців по передній черевній стінці хворого.
Патогномонічним симптомом подразнення очеревини, що може визначатися при перфоративній гастродуоденальній виразці, є симптом Щоткіна-Блюмберга.
При дослідженні прямої кишки визначається симптом Куленкампфа - різкий біль при пальпації дугласового простору через скупчення в ньому перитонеального ексудату та шлункового вмісту.
Менш характерний симптом Бернштейна (генітальний симптом) - рефлекторне підтягування яєчок до зовнішнього кільця пахового каналу.
Відразу після перфорації пульс вповільнений, потім у міру прогресування перитоніту помітно частішає. Дихання частішає, а температура тіла підвищується до фібрильних цифр.
У клініці перфоративної виразки виділяють три періоди: період шоку, уявного благополуччя й розлитого перитоніту.
· Період шоку відповідає безпосередньо фазі перфорації виразки, коли в черевну порожнину через проривний отвір раптово виливається шлунково-кишковий вміст, викликаючи різке подразнення нервового апарату очеревини. При цьому виникає різкий біль у животі. Загальний стан хворих важкий, вони лежать нерухомо, бояться всяких рухів. Відзначається блідість шкірних покривів. Дихання часте, поверхневе, пульс нерідко сповільнений. Температура тіла нормальна або субфебрильна. Живіт втягнутий, не бере участі в акті дихання, різко напружений і болючий. Часто визначається зникнення печінкової тупості. Характерні всі симптоми, описані вище. У цей період діагностика особливих ускладнень не викликає, тривалість періоду близько 3-6 годин.
· У другому періоді - уявного благополуччя, суб'єктивний стан хворого поліпшується. Біль у животі стає менш інтенсивним, симптоматика згладжується, стає стертою. Пульс нормалізується. М'язова напруга зменшується, симптоми подразнення очеревини можуть бути виявлені лише при ретельному їх аналізі. При аналізі клінічних даних можна виявити наростання ознак інтоксикації, що розвивається, пов'язаної із прогресуванням перитоніту (поступове помірне частішання пульсу, підвищення температури тіла, парез кишечника, лейкоцитоз) Тривалість другого періоду близько 7-12 годин.
· Через 12 годин з моменту перфорації стадію уявного благополуччя змінює стадія розлитого перитоніту. Клінічні прояви відповідають термінальній фазі перитоніту. Хворі перебувають у важкому стані: байдужі, у свідомості, шкіра бліда і покрита холодним липким потом, риси загострені, очі запалі, губи сухі, покриті коричневим нальотом, пульс частий малий, підвищується температура, з'являються метеоризм і болісна відрижка вмістом кишечника. Живіт різко роздутий, симптом Щоткіна-Блюмберга визначається у всіх його відділах на тлі помірної м'язової напруги, позитивні симптоми Де Кервена й Куленкампфа.
Однак не завжди клінічні прояви перфоративної виразки настільки демонстративні. У 2,5-15% випадків спостерігається "прикрита перфорація". У тих випадках, коли шлунок порожній, а також при малих розмірах перфоративного отвору у вільну черевну порожнину надходить незначна кількість вмісту шлунка або дванадцятипалої кишки. У відповідь на це виникає обмежений запальний процес і сусідній орган (печінка, жовчний міхур, пасмо сальника, парієтальна очеревина й ін.) може бути ''приклеєний" фібрином до місця перфорації.
У клінічній картині прикритої перфорації розрізняють:
1) фазу перфорації, коли шлунково-дуоденальний вміст вільно виливається в черевну порожнину. Клініка в цей період нічим не відрізняється від типової перфорації;
2) фазу вгасання клінічних симптомів, при якій проривний отвір через 30 - 60 хв після перфорації прикривається й припиняється надходження шлунково-дуоденального вмісту в черевну порожнину. Клінічний плин перфорації неначе обривається: стихає гострий біль, поліпшується загальний стан, зменшуються напруга м'язів живота й болючість при пальпації. Але в цій фазі залишається ряд симптомів, що свідчать про перфорацію виразки: локальна м'язова напруга, локальна болючість у цій ділянці при пальпації, субфебрильна температура, лейкоцитоз.
Ще більш складно діагностувати атипову перфорацію, одним з видів якої є перфорація виразки в заочеревинну клітковину (виразки задньої стінки дванадцятипалої кишки, кардіального відділу шлунка). При цьому можуть бути відсутні головні симптоми перфорації: гострий початок захворювання з різкими болями у животі, напруження м'язів, швидкий розвиток перитоніту. Лише через деякий час можна визначити клініку гнійного процесу в позаочеревинній клітковині - флегмону заочеревинного простору. Трапляється атипова перфорація у 4-6% випадків.
Особливу групу атипових перфорацій складають хворі з поєднанням перфорації й гострої шлунково-кишкової кровотечі, частота яких коливається від 2,3 до 5,2%. Можливі різні поєднання кровотечі і перфорації:
· кровотеча та перфорація виникають одночасно;
· кровотеча виникає після перфорації;
· кровотеча передує перфорації.
Діагностика подібних випадків складна внаслідок згладження симптомів перфорації, обумовлених нейтралізуючою лужною дією крові на шлунковий вміст. У таких хворих, як правило, відсутній "кинджальний" біль, не виражене м'язове напруження. Крім того, знекровлений організм хворого в’яло реагує на перфорацію.
У клінічній картині на перший план можуть виступати загальна слабість, запаморочення, тахікардія, зниження АТ, мелена, криваве блювання.
Поставленню точного діагнозу сприяють правильно зібраний анамнез, уважний огляд хворого і адекватна оцінка даних лабораторних та інструментальних методів обстеження.
Також атипово може проходити перфоративна виразка у хворих з вираженим спайковим процесом у верхньому поверсі черевної порожнини, що трапляється при повторних перфораціях виразок, прориві пептичних виразок після гастроентеростомії, резекції шлунка або інших операцій на органах черевної порожнини. Гастродуоденальний вміст у таких випадках потрапляє в обмежений спайками простір, і клініка прориву може бути слабо вираженою.
ДОДАТКОВІ МЕТОДИ ОБСТЕЖЕННЯ
· Рентгенологічна діагностика перфоративних виразок. Патогномонічним симптомом є пневмоперитонеум - наявність вільного газу в черевній порожнині. Ця ознака спостерігається у 47-80% випадків.
Вільний газ у черевній порожнині проявляється у вигляді серпоподібної смужки просвітлення під правим або лівим куполами діафрагми.
За відсутності вільного газу в черевній порожнині й підозрі на перфорацію значно допомагає проба Хенальта (через зонд у шлунок вводять 500-800 мл. повітря й виконують оглядову рентгенографію черевної порожнини. Виявлений після цього вільний газ під діафрагмою дозволяє визначити точний діагноз).
Можна використовувати метод контрастування шлунка водорозчинною контрастною речовиною. Вихід у вільну черевну порожнину контрастної речовини через перфоративний отвір реєструється у вигляді тіні, що має обрис "вусика". Більш інформативний метод подвійного контрастування (на оглядовій рентгенограмі черевної порожнини виявляють пневмоперитонеум і вихід "контрасту" за межі органа).
· Гастродуоденоскопія. Ендоскопічна картина проривної виразки характеризується наявністю ознак гострого запалення навколо виразки, остання - з ригідними краями, циліндричної форми, із відсутністю дна.
· Більш складний діагностичний метод - лапароскопія. Ознаки перфорації: наявність перфоративних отворів на передній стінці шлунка й дванадцятипалої кишки з надходженням шлункового й дуоденального вмісту, гіперемія, набряк очеревинного покриву, плівки й пластівці фібрину в ексудаті. При прикритій перфорації можна виявити злипливий, фібринозний процес у підпечінковому просторі, ексудат черевної порожнини, шматочки їжі, жовч.
· Допомагає в діагностиці перфоративної виразки лапароцентез. При отриманні із черевної порожнини патологічного вмісту (гній, екссудат із фібрином, жовч) діагноз перитоніту сумнівів не викликає. Допомагає проба Неймарка. До 2-3 мл ексудату додають 10% розчин йоду. За наявності шлункового вмісту ексудат синіє через наявність у ньому крохмалю.
· Лабораторна діагностика. У клінічному аналізі крові виявляються лейкоцитоз, зсув лейкоцитарної формули вліво, прискорюється ШОЕ. При тяжкому перебігу захворювання зменшується кількість гемоглобіну, підвищується вміст залишкового азоту, сечовини й креатиніну. Змінюється електролітний склад крові; зменшується рівень хлоридів, прогресує ацидоз. У сечі з'являються ознаки ураження нирок - білок, лейкоцити, еритроцити, гіалінові циліндри.
ЛІКУВАННЯ
У цей час лікувальна тактика при перфоративній виразці визначена і є загальноприйнятою: екстреному оперативному втручанню підлягають усі хворі із проривом виразки незалежно від віку, часу від початку захворювання. Показання до операції абсолютні.
Передопераційна підготовка повинна включати: в І фазі — протишокові засоби; у II і III фазах — реанімаційні засоби, введення антибіотиків за 2-3 години до операції, ліквідацію гіповолемії за допомогою сольових кровозамінників (фізіологічний розчин хлористого натрію), розчини декстрану. Кількість рідини, необхідної для корекції гіповолемії, обчислюють за гематокритом і центральним венозним тиском. Умовно прийнявши за норму гематокриту 40 %, на кожні 5 % вище норми треба перелити 1000,0 мл рідини.
Консервативне лікування (метод Тейлора) може бути виправданим при категоричній відмові хворого від операції або за відсутності умов для її виконання.
Воно повинно включати:
· постійну назогастральну аспірацію шлункового вмісту;
· введення засобів, що гальмують шлункову секрецію;
· введення антибіотиків;
· корекцію метаболізму;
· лапароцентезне дренування та закритий лаваж черевної порожнини.
У вирішенні питання про вибір методу оперативного лікування проривних гастродуоденальних виразок важливе значення має оцінка таких чинників: локалізація виразки, клініко-мор-фологічна характеристика виразки (перфорація гострої чи хронічної виразки), поєднані з перфорацією такі ускладнення виразки, як кровотеча, рубцево-виразковий стеноз, пенетрація, ступінь ризику операції й особливості клінічної ситуації.
Оперативні втручання при проривній виразці поділяються на паліативні й радикальні.
Відома велика кількість способів хірургічного лікування перфоративної виразки, з яких широко застосовуються такі: ушивання перфоративного отвору, первинна резекція шлунка, ваготомія з висіченням перфоративної виразки й пілоропластикою, селективна проксимальна ваготомія з ушиванням перфоративної виразки й ін.
Ушивання перфоративної виразки було вперше виконане в 1880 році J.MicuIicz. Існує велика кількість методик цієї операції, однак на практиці застосування їх обмежене декількома.
Проривна виразка ушивається у поперечному напрямку відносно поздовжньої осі ураженого органа у два ряди швів. Перший ряд швів накладається через всі шари стінки шлунка або дванадцятипалої кишки, другий - серо-серозний. До другого ряду швів цими ж нитками підв'язується додаткове пасмо сальника.
Д.П. Чухрієнко рекомендував додаткову перитонізацію пасмом сальника робити не шляхом підв'язування, а підшиванням сальника по окружності виразки окремими швами.
В.А. Оппель (1896) запропонував робити пластику перфоративного отвору пасмом сальника "на ніжці", фіксуючи його до серозної оболонки окремими швами по окружності.
І.Н. Полікарпов (1927) для більш герметичного закриття перфоративного отвору щільно вводив у нього підготовлену заздалегідь пасмо сальника "на ніжці", прошите спеціальним кетгутовим швом, тампонуючи виразку. Для цього кінці нитки, проведені через пасмо сальника на голках, уводяться через перфоративний отвір у просвіт шлунка або дванадцятипалої кишки. Потім шляхом проколу стінки органа зсередини до зовні підтягуються й зав'язуються на серозній оболонці. Пасмо сальника в такий спосіб щільно тампонує проривний отвір.
Показаннями до первинної резекції шлунка при перфоративній виразці є:
· невеликий строк (не більше 6 годин) від моменту перфорації, відсутність ознак загального перитоніту;
· стан хворого, що дозволяє виконати втручання,
· висока кваліфікація хірурга;
· відповідне анестезіологічне забезпечення;
· наявність сучасних медикаментозних засобів для лікування хворих у післяопераційному періоді.
Первинну резекцію при перфораціях виразок виконують тоді, коли вони локалізуються в шлунку (кардія, мала й велика кривизна, тіло), а також при підозрі на малігнізацію виразок.
Останніми роками стали застосовуватися радикальні органозберігаючі операції. Ці операції мають ряд безперечних переваг у лікуванні перфоративних виразок. Під час їх виконання, як правило, видаляється виразка, досягається значне зниження агресивності кислотного фактора, зберігається шлунок, відсутні постгастрорезекційні синдроми. Пригнічення кислотопродукуючої функції шлунка досягається шляхом ваготомії. З огляду на низьку післяопераційну летальність, невелику кількість рецидивів і малий відсоток ускладнень можна вважати ці операції при перфоративних виразках операціями вибору. Можуть бути виконані різні види органозберігаючих операцій: стовбурна ваготомія з висіченням виразки й дренувальний шлунок операцією, селективна ваготомія також з висіченням виразки й дренувальною операцією, селективна проксимальна ваготомія з висіченням або ушиванням виразки.
В умовах невідкладної хірургії перевагу варто віддавати втручанням, які дозволяють досягти оптимального результату швидко, зберігши переваги сучасної патогенічно обґрунтованої операції. Висічення перфоративної виразки з пілоропластикою і стовбуровою або селективною ваготомією можна вважати оптимальним втручанням при перфоративних виразках в умовах невідкладної хірургії.
Стовбури блукаючих нервів мають крім чутливих волокон ще й волокна, відповідальні за рухову функцію шлунка. У результаті стовбурової й селективної шлункової ваготомії можуть розвиватися явища стазу в шлунку. Для попередження цих явищ варто виконувати дренуючі шлунок операції. Найбільш часто щодо цього застосовуються пілоропластика за Finney й Heinecke-Miculicz. Ці види пілоропластики бажано виконувати після висічення перфоративної виразки. Може бути рекомендована операція висічення перфоративної виразки за Judd зі стовбуровою ваготомією.
Одним з останніх досягнень у лікуванні перфоративних виразок є застосування селективної проксимальної ваготомії з ушиванням або висіченням виразки. Особливістю селективної проксимальної ваготомії є обов'язкове збереження нервів Латарже й іннервації антрального відділу шлунка.
Необхідно підкреслити, що органозберігаючі операції потрібно виконувати не зважаючи на явища вираженого перитоніту, з урахуванням ступеня операційного ризику. Втручання повинне виконуватися хірургом, що має достатній досвід роботи в цій галузі, і при адекватному анестезіологічному забезпеченні. У протилежному разі показане просте ушивання проривної виразки.
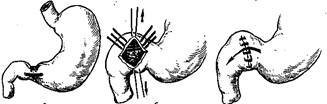
Рисунок 1 - Пілоропластика за Heinecke-Miculicz
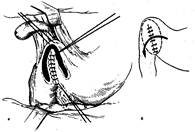
Рисунок 2 - Пілоропластика за Finney
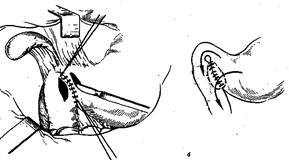
Рисунок 3 - Пілоропластика за Jaboulay
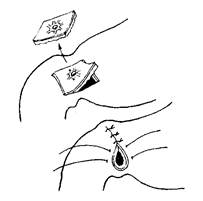
Рисунок 4 - Пілоропластика за Джаддом-Хорслі


Б
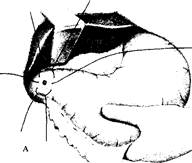
Рисунок 5 - Ушивання перфоративної виразки
А – перший ряд швів через усі шари стінки; Б – другий ряд швів; В – підшивання сальника за Островським-Чухрієнко
ВЕДЕННЯ ПІСЛЯОПЕРАЦІЙНОГО ПЕРІОДУ
Хворі, оперовані з приводу перфоративної виразки, потребують інтенсивної терапії, спрямованої на корекцію порушень, пов'язаних з основним патологічним процесом, а також виниклих у результаті хірургічного лікування. Найважливішими напрямками цього лікування є:
· зняття больового синдрому;
· корекція порушень серцево-судинної й дихальної систем;
· нормалізація водно-сольового й кислотно-основного станів;
· відновлення енергетичного балансу;
· боротьба з мікрофлорою;
· стимуляція імунітету.
З метою знеболювання застосовують наркотичні аналгетики (промедол, морфін) по 1мл 4-5 разів на добу.
Регідратаційну терапію необхідно проводити під постійним клініко-біохімічним контролем. Показниками його ефективності є: нормалізація артеріального й венозного тиску, зникнення сухості язика, відновлення шкірного тургору, наповнення периферичних вен, нормалізація рівня гемоглобіну і гематокриту, електролітного й білкового складів крові, діурезу.
Для корекції гідроіонних порушень використовують 5-10 % розчини глюкози, ізотонічний розчин хлориду натрію, розчин Рингера, низькомолекулярні декстрани, 10% розчин хлориду калію, 10% розчин хлориду магнію й 10% розчин хлориду кальцію.
При зниженні рівня білка плазми нижче 60 г/л варто використовувати розчини амінокислот, плазму, альбумін, протеїн.
При тривалому парентеральному харчуванні варто застосовувати жирові емульсії.
Обов'язкове застосування комплексу вітамінів групи В, які при парентеральному введенні гідролізатів проявляють виражений анаболічний ефект, нормалізують азотистий баланс. Як кардіотонізуюча терапія вводиться корглікон, строфантин. Одночасно вводиться панангін, кокарбоксилаза. У хворих з порушеннями коронарного кровообігу, виявленими на ЕКГ, використають курантил, нітрати.
Один з головних напрямків у лікуванні проривного перитоніту - придушення мікробної флори в черевній порожнині. Найчастіше в перитонеальному екссудаті виявляється кишкова паличка (45%), на другому місці за частотою засівання перебуває стафілокок, рідше - протей і стрептокок.
Введення антибіотиків внутрішньовенне й внутрішньом'язове, а також у значному розведенні в черевну порожнину чинить бактеріостатичний і бактерицидний ефекти. Варто призначати 2-3 антибіотики, з огляду на синергізм їх дії. Підставою для призначення того або іншого антибіотика у кінцевому підсумку є результат дослідження флори, отриманої з перитонеального ексудату, і її чутливість до вибраного препарату.
Застосування активної антибіотикотерапії, засобів, що підвищують імунітет за умови виконання радикальної операції в більшості випадків дозволяє впоратися з перитонітом.
Профілактиці й лікуванню дихальної недостатності варто надавати особливого значення. Поліпшення легеневої вентиляції досягається створенням піднесеного положення хворого, гарною аналгезією, застосуванням дихальної гімнастики, інгаляцією лікувальних розчинів. У деяких випадках, при дуже тяжких станах хворих, для лікування гіпоксії проводять продовжену штучну вентиляцію легенів, застосування останньої з постійним позитивним тиском наприкінці вдиху помітно зменшує гіпоксемію.
Для усунення парезу кишечника варто застосовувати декомпресію з використанням інтестинальних зондів. Медикаментозна стимуляція моторики кишечника полягає в призначенні внутрішньовенно гіпертонічного розчину хлориду натрію, розчину прозерину, паранефральних новокаїнових блокад, продовженої епідуральної блокади, сифонних клізм.
У шлунок перші 2-3 доби вводиться зонд з метою декомпресії. З 2-ї доби післяопераційного періоду дозволяється пероральне приймання рідини: води, чаю до 500 мл на добу. З 3-ї доби хворим дозволяють пити бульйон, фруктовий кисіль, кефір, 1-2 сирі яйця; кількість рідини, що вводять парентерально, зменшують. З 5-ї доби призначають протерті супи, манну кашу, вершкове масло (40 г). До 7-ї доби післяопераційного періоду хворих варто переводити на перший стіл за Певзнером. Надалі дієту поступово розширюють, крім спецій, солоних продуктів, маринадів, смажених блюд, дотримуючись принципу частого годування невеликими порціями.
Особливого значення надають активному ранньому руховому режиму. Тривала нерухомість в післяопераційному періоді може викликати тяжкі ускладнення (гіпостатичні пневмонії, коагулопатії і їх тяжкі наслідки, лімфостаз, м'язові атрофії та ін.). Для профілактики названих ускладнень із другого дня хворим призначають комплекс рухових і дихальних вправ, масаж.
Для своєчасної й правильної корекції виникаючих патологічних поушень всім хворим проводять клінічні аналізи крові й сечі. Досліджують електроліти плазми, білірубін і глюкозу крові, загальний білок і коагулограму, ЕКГ.
Таким чином, комплексне лікування хворих, оперованих із приводу перфоративних виразок, повинне містити у собі чітко розроблену схему заходів, спрямованих у першу чергу на компенсацію найбільш постраждалих від захворювання систем з постійним контролем і корекцією подальшого лікування.
СПИСОК ЛІТЕРАТУРИ
1. Белый И.С., Вахтангишвили Р.Ш. Ваготомия при прободных пилородуоденальных язвах.— Киев: Здоров'я. 1984.— С. 159.
2. Богомолов Н.И. Резекция желудка в условиях перитонита при сочетании четырех осложнений язвенной болезни // Вестник хирургии им.И.И. Грекова.— 1997.— Т. 156.— № 2.— С. 115—116.
3. Вилявин Г. Д., Магомедов А. 3., Дибиров А. Ф. Резекция желудка и органосохраняющие операции при гастродуоденальных язвах // Клин. хирургия.—1984. —№ 10.— С. 50—52.
4. Витебский Я.Д., Янков В.А., Яромов П.К. К методике оперативного лечения больных с прободными гастродуоде-нальными язвами // Клин. хирургия.—1982.—№ 8.—С. 58-60.
5. Волобуев Н.Н., Чемодуров Н.Т. Интраоперационные и ранние послеоперационные осложнения ваготомии // Хирургия.— 1992.—№ 6.—С. 38—40.
6. Кочнев О.С., Тохчуков И.С., Тихомиров В.А. Диагностика и лечение прободных гастродуоденальных язв // Хирургия.— 1983.—№ 10.—С. 61—65.
7. Краковский А.И., Иванов С.И. Селективная проксимальная ваготомия в лечении прободных пилородуоденальных язв.— Томск, 1997.— 124 с.
8. Кузин М.И., Постолов Н.Г., Кузин Н.М. Техника расширенной селективной проксимальной ваготомии // Хирургия.— 1980.—№ 2.—С. 3—9.
9. Курыгин Л.А., Перегудов С.И. Отдаленные результаты хирургического лечения больных с перфоративными гастродуоденальными язвами // Вестник хирургии им. И.И. Грекова.—1999.— Т. 158, № 1.— С. 20—23.
10. Лупальцов В.И., Гречишников Н.А., Гладких Б.Е. Опыт лечения перфоративных гастродуоденальных язв // Клин. хирургия.— 1987.— № 4.— С. 38—39.
11. Луценко С.М. Клиническая характеристика и хирургическое лечение больных с прободной язвой желудка и двенадцатиперстной кишки // Клин. хирургия.—1989.—№ 4.—С. 12-14.
12. Милонов О.В., Тоскин К.Д., Жебровский В.В. Послеоперационные осложнения и опасности в абдоминальной хирургии.— М.: Медицина, 1990.— 559 с.
13. Муравьев Л.А., Волков Е.Ю. Непосредственные и отдаленные результаты ушивания прободных язв желудка и двенадцатиперстной кишки // Клин хирургия. 1988. —№4. —С. 11-13.
14. Панцырев Ю.М., Гринберг А.А. Ваготомия при осложненных дуоденальных язвах.— М.: Медицина, 1979.— 159 с.
15. Поташов Л.В., Морозов В.П., Дидзурабова Е.С. и др. Патофизиологическое обоснование ваготомии при перфоративных дуоденальных язвах // Вестн. хирургии им. И. И. Грекова. —1997. Т. 156, № 1.—С. 17—19.
16. Сацукевич В.П., Шулика А.С., Курышка А.А. Хирургическое лечение «немых» язв желудка и двенадцатиперстной кишки, осложненных перфорацией // Вест. хирургии им. И. И. Грекова. —1987. —№ 6. —С.21.
17. Фишзон-Рысс Ю.И., Рысс Е.С. Гастродуоденальные язвы. Л.: Медицина, 1978.—С. 43—56.
18. Шалимов А.А., Саенко В.Ф. Хирургия желудка и двенадцатиперстной кишки.— Киев: Здоров'я, 1972.— 355 с.
19. Шалимов А.А., Саенко В.Ф. Хирургия пищевари- тельного тракта.— Киев: Здоров'я, 1987.— 566 с.
20. Юдин С.С. Этюды желудочной хирургии.— М.: Медицина, 1965.— 269 с.
Категории:
- Астрономии
- Банковскому делу
- ОБЖ
- Биологии
- Бухучету и аудиту
- Военному делу
- Географии
- Праву
- Гражданскому праву
- Иностранным языкам
- Истории
- Коммуникации и связи
- Информатике
- Культурологии
- Литературе
- Маркетингу
- Математике
- Медицине
- Международным отношениям
- Менеджменту
- Педагогике
- Политологии
- Психологии
- Радиоэлектронике
- Религии и мифологии
- Сельскому хозяйству
- Социологии
- Строительству
- Технике
- Транспорту
- Туризму
- Физике
- Физкультуре
- Философии
- Химии
- Экологии
- Экономике
- Кулинарии
Подобное:
- Виробництво лікарських препаратів, що знаходяться під тиском
- Виробництво очних лікарських форм
ВступУ сучасних фармакопеях і НТД різних країн до офтальмологічних засобів висуваються такі ж вимоги, як і до ін'єкційних розчинів: вони
- Вирус иммунодефицита
1. Вирус ВИЧ1.1 Как вирус убивает белые клетки1.2 Биологическая бомба замедленного действия1.3 Что такое вирус?1.4 Поцелуй смерти1.5 Антитела н
- Вирус иммунодефицита человека и туберкулез
Эпидемиологические данныеТуберкулёз - одна из главных оппортунистических инфекций у ВИЧ-инфицированных лиц. У больных, сначала инфицир
- Вирусные заболевания человека
- Вирусный гепатит "А" (Ig – М "+"), желтушная форма, средней степени тяжести
Алтайский Государственный Медицинский УниверситетКафедра инфекционных болезнейЗав. кафедрой: _______________________________Преподаватель: ______________
- Вирусный гепатит C, печеночная недостаточность
 referat-web.com Бесплатно скачать - рефераты, курсовые, контрольные. Большая база работ.
referat-web.com Бесплатно скачать - рефераты, курсовые, контрольные. Большая база работ.

